Поджелудочная железа, печень – это две важнейшие железы человеческого организма. Печень и поджелудочную связывает множество протоков. Печень, поджелудочная железа очень тесно связаны не только функциями, но и болезнями. Мы очень часто слышим диагноз панкреатит. Эта патология представлена воспалением поджелудочной железы. А вот что такое острый панкреатит, знают не все.
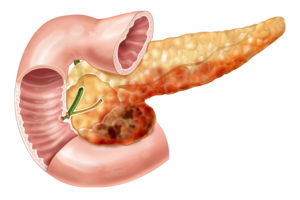
Описание болезни
Острый панкреатит представлен болезнью поджелудочной железы, развитие которой спровоцировано аутолизом тканей посредством липолитических, активированных протеолитических ферментов. Эту патологию специалисты относят к наиболее тяжелым хирургическим болезням. Она опасна тем, что провоцирует омертвение тканей этого органа.
Заболевание острый панкреатит считается полиэтиологической болезнью. Среди предрасполагающих факторов укажем:
- особенности анатомии поджелудочной железы,
- аномалии в развитии органа,
- нарушение иннервации,
- сужение протоков железы,
- сдавление железы соседними органами,
- тесные связи органа с желчевыделительной системой.
Острый панкреатит причины вызывают различные. Специалисты выделяют нижеуказанные причины возникновения болезни:
- переедание,
- болезни органов пищеварения (желчных путей, двенадцатиперстной кишки, печени),
- холелитиаз,
- травмы органа,
- сосудистые болезни,
- злоупотребление жирной, острой, мясной пищей,
- прием алкоголя.
Острый панкреатит у детей возникает из-за:
- инфекций,
- тупой травмы железы,
- обструкции, повышенного давления внутри панкреатических протоков,
- гепатобилиарной патологии,
- гиперкальциемии,
- медикаментозного, токсического поражения.
Острый панкреатит у ребенка может развиться на фоне таких патологий:
- эпидемический паротит,
- вирусный гепатит,
- Коксаки В,
- грипп,
- сепсис,
- псевдотуберкулез,
- ветряная оспа,
- герпес,
- энтеровирус,
- дизентерия,
- сальмонеллез.
Обструкция, повышение давления внутри панкреатических проток может возникать при таких болезнях:
- описторхоз,
- холедохолитиаз,
- клонорхоз,
- дуоденостаз + дуоденопанкреатический рефлюкс,
- фасциолез,
- киста, стриктура холедоха.
Поражение поджелудочной железы у ребенка может возникнуть при воздействии нижеуказанных медикаментов:
- метронидазол,
- гипотиазид,
- сульфаниламиды,
- фуросемид,
- азатиоприн,
- глюкокортикоиды,
- тетрациклины.
Острая форма болезни заняла 3 место среди болезней брюшной полости, которые имеют острое течение, требуют лечения в хирургическом стационаре. На 1, 2 местах находятся аппендицит, холецистит.
За год эта болезнь фиксируется примерно у 200 – 800 человек (на 1 млн людей). Болезнь чаще поражает мужчин.
Что касается рассматриваемой патологии, острый панкреатит патогенез представлен ферментативной теорией. Течение острого панкреатита осуществляется в несколько этапов. Оно представлено развитием местного воспалительного процесса:
- Изначально наблюдается фаза серозного, геморрагического отека.
- Затем наступает фаза паренхиматозного, жирового некроза.
- И в конце врачи наблюдают фазу расплавления, секвестрации омертвевший территорий органа, забрюшинной клетчатки.
Тяжесть острого панкреатита зависит от его длительности, наличия терапии, сопутствующих болезней. Болезнь имеет такие формы:
- Отечный панкреатит.
- Панкреонекроз стерильный.
- Инфицированный панкреонекроз.
Острый деструктивный панкреатит протекает обычно в таких фазах:
- Ферментативная (первые 5 суток болезни). Отмечается формирование панкреонекроза, развивается эндотоксикоз, эндотоксиновый шок, полиорганная недостаточность.
- Реактивная (2 неделя болезни). На данной стадии отмечается реакция организма на некротические очаги. Ее клиническая форма представлена перипанкреатическим инфильтратом.
- Расплавление, секвестрация (с 3 недель болезни). Происходит формирование секвестров внутри поджелудочной железы, забрюшинной клетчатки. Тяжесть острого панкреатита представлена такими формами:
- тяжелая. Встречается довольно-таки редко (5%). Опасна летальным исходом (около 50 – 60 % случаев). Этой форме свойственен распространенный панкреонекроз + эндотоксикоз тяжелой степени,
- нетяжелая. Встречается намного чаще (95%). Летальный исход наблюдается в 2 – 3%. Образования панкреонекроза не наблюдается, если же он есть, характер у него будет ограниченный. Эта форма патологии сопровождается эндотоксикозом.
Симптомы

Острому панкреатиту характерен болевой синдром, который проявляется в районе верхней половины живота. Характер боли – опоясывающий, интенсивный. В некоторых случаях перед сильным приступом болей у пациента наблюдаются симптомы, характерные панкреатиту:
- боли внутри живота, отличающиеся кратковременным характером,
- чувство дискомфорта в животе,
- жидкий стул.
Когда ткани поджелудочной железы омертвеют, боли стихают. Это объясняется омертвением нервных окончаний. При панкреатите у больного обязательно присутствуют характерные этой патологии признаки:
- вздутие живота,
- рвота,
- тошнота.
Острый приступ панкреатита у беременных может спровоцировать болевой шок, сосудистый коллапс. Приступ острого панкреатита может сопровождаться рвотами, тошнотой, раздражением брюшины, повышением температуры, вздутием, напряжением живота. Может проявляться спутанность сознания, головная боль.
Теперь более детально распишем все симптомы, которые могут проявляться при остром панкреатите:
- Острые боли, которым свойственен опоясывающий характер. Боли при остром панкреатите локализованы в подреберье (правом, левом). районе эпигастрия. Боли могут отдавать в левую часть тела (лопатка, плечо, нижние ребра). Боль возникает вследствие некроза тканей, нервных окончаний органа.
- Тошнота + рвота. Эти признаки обычно появляются после приема пищи. Возникает рвота при остром панкреатите вследствие нехватки ферментов, которые осуществляют переваривание пищи. Облегчение не наступает даже после обильной рвоты, которая включает содержимое желудка, желчь.
- Утрата аппетита. Отвращение к пище возникает вследствие нехватки ферментов внутри кишечника.
- Интоксикация (озноб, повышение температуры к 38 градусам, учащение пульса, дыхания. Кожа становится влажной, холодной).
- Шок. Его появление спровоцировано значительной потерей влаги, сильной болью, неукротимой рвотой.
- Бледность дермы.
- Понос. Стул становится жидким, частым. Это объясняется нарушением пищеварения, нехваткой ферментов внутри кишечника.
- Вздутие живота (верхней части). Болеющий жалуется на распирание.
- Напряжение стенки живота в левой части ребер.
Диагностика
Диагностировать острый панкреатит несложно. При подозрении на острый панкреатит диагностика заключается в таких методах исследования:
- Общий анализ крови.
- Биохимический анализ крови.
- Аускультация брюшной стенки.
- Ионограмма.
- Ультразвуковая диагностика поджелудочной железы. УЗИ при остром панкреатите показывает увеличение органа, неоднородную эхогенность, свободную жидкость внутри забрюшинного пространства, неровные контуры поджелудочной железы.
- Анализ мочи.
- Диагностическая лапароскопия.
- Рентгенологическое исследование живота + захват нижних отделов легких.
- Компьютерная томография. Этот диагностический способ дает возможность обнаружить районы некроза органа.
Методы диагностики острого панкреатита весьма разнообразны. Они дают возможность врачам поставить максимально точный диагноз. Специалист назначает их для более точного изучения патологии, выбора подходящего курса терапии.
Острый панкреатит при беременности можно обнаружить в анализе крови. Анализ показывает высокий лейкоцитоз. Биохимический анализ крови показывает развитие гипокальциемии, гипергликемии. Диагностика острого панкреатита нужна для выбора подходящей терапии.
Лечение
Современная медицина весьма развита. Терапия острого панкреатита часто заключается в соблюдении выжидательной тактики. При этом специалисты используют малоинвазивные методы лечения, эндоскопические технологии. Операцию назначают с учетом тяжести клинического течения болезни. Хирургическое лечение назначают также беременным, болеющим острым панкреатитом. Беременность врачи сохраняют по возможности.
Консервативное лечение заключается в:
- базисной терапии (антибактериальное, этиотропное лечение, цитопротекция, отток панкреатического секрета),
- патогенетическая терапия (улучшение микроциркуляции, профилактика ДВС-синдрома, борьба с эндотоксикозом, коррекция дисбаланса системы гемостаза, коррекция ферментоингибиторного дисбаланса, иммуномодуляция, антиоксидантная терапия, лечение пареза кишечника, восстановление водно-электролитных нарушений),
- Симптоматическая терапия (обезболивание посредством анальгетиков, спазмолитиков, новокаиновой блокады ретропанкреатической клетчатки).
Поджелудочной нужен функциональный покой. Медицинский персонал достигает его таким образом:
- снижение стимуляции на внешнесекреторную функцию,
- воздействие на ацинарные клетки.
Укажем, какие применяют препараты при остром панкреатите:
- обезболивающее средство («Баралгин», «Трамадол»),
- улучшающие микроциркуляцию («Гемодез», «Реополиглюкин»),
- снижающие выработку ферментов поджелудочной («Контрикал», «Соматостатин», «Гордокс», «Омепразол», «Квамател»),
- корректирующие дефицит воды, электролитов (инъекция растворов, содержащих KCl, NaCl),
- устраняющие признаки шока («Альбумин», «Полиглюкин»),
- предотвращающие гнойные осложнения (применение «Имипенема», «Ципрофлоксацина», «Метронидазола»),
- выводящие избыток ферментов (проводится форсированный диурез, уколы внутривенно растворов, затем назначается плазмофорез, можно использовать «Лазикс»).
Интенсивная терапия помогает преодолеть болезнь за относительно короткий промежуток времени.
Операции при остром панкреатите необходимы при:
- инфицированном панкреонекрозе,
- панкреатогенном абсцессе,
- панкреатогенном перитоните,
- гнойном перитоните,
- обширном разрастании некроза на забрюшинное пространство,
- септической флегмоне забрюшинной клетчатки,
- стойкой, прогрессирующей органной недостаточности,
- некрозе, охватывающем больше 50% паренхимы.
Профилактика
Первичная профилактика острого панкреатита предполагает:
- рациональное питание,
- соблюдение диеты (противопоказаны острые, жареные блюда),
- отказ от алкоголя,
- отказ от курения.
Советы и рекомендации
Если вам поставлен диагноз острый панкреатит осложнения могут возникнуть без надлежащей терапии. Ранние осложнения острого панкреатита представлены:
- гиповолемическим шоком,
- печеночной недостаточностью,
- дыхательной недостаточностью,
- острым токсическим гепатитом,
- перитонитом,
- психическими расстройствами,
- нарушением работы сердечно-сосудистой системы,
- образованием тромбов,
- кровотечение во внутренних органах.
Весьма опасны последствия острого панкреатита. К поздним осложнениям относят:
- панкреатические свищи,
- сепсис,
- псевдокисты железы,
- гнойный панкреатит,
- кровотечения во внутренних органах,
- некроз,
- парапанкреатит,
- абсцессы.
Необходимо очень внимательно относиться к своему организму. Обязательно следует придерживаться правильного питания. Что можно есть, вам скажет диетолог. Нужна правильная организация рабочего дня. После лечения острого панкреатита нужно обязательно соблюдать диету.
